Sistema renal
El sistema renal es el principal sistema de excreción de agua, sales minerales, productos metabólicos y sustancias químicas extrañas que han ingresado al organismo. Al excretar agua y diversos solutos. El sistema renal, además, se convierte en un sistema fisiológico clave en la regulación del equilibrio hidrosalino de nuestro cuerpo.
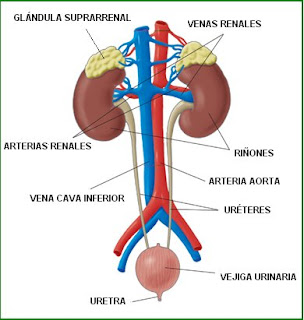
En los seres humanos, el sistema renal está formado por los riñones y las vías urinarias.
Los riñones son los órganos encargados de la formación de orina, medio a través del cual se elimina la mayor parte del agua y los productos de desecho.
RIÑONES
Son dos órganos con forma de haba o poroto, de color rojo oscuro y con un peso cercano a los 150 gramos. Están situados en la parte posterior (dorsal) del abdomen, a ambos lados de las vértebras lumbares. La parte superior de cada riñón se aloja en los hipocondrios y la inferior en los flancos. De tamaño similar al de un puño cerrado, su longitud es de 10-12 centímetros, 6 centímetros de ancho y 3 centímetros de espesor. El riñón derecho se ubica por debajo del hígado y el izquierdo por debajo del diafragma, levemente más arriba que el anterior y en adyacencia con el bazo. Ambos órganos están rodeados por una fina cápsula de tejido conectivo.
Los riñones se disponen por fuera del peritoneo, es decir, en forma retroperitoneal. El peritoneo es la membrana que envuelve a la mayoría de los órganos abdominales. Cada riñón posee un borde convexo situado hacia la pared abdominal y un borde cóncavo hacia el interior llamado hilio, donde se ubican la arteria y la vena renal, los vasos linfáticos, los nervios y el uréter. Encima de cada riñón se sitúan las glándulas adrenales o suprarrenales, encargadas de la secreción de hormonas como la adrenalina.

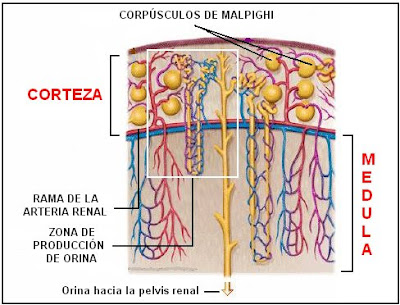
Los riñones presentan tres zonas bien delimitadas: corteza, médula y pelvis renal.
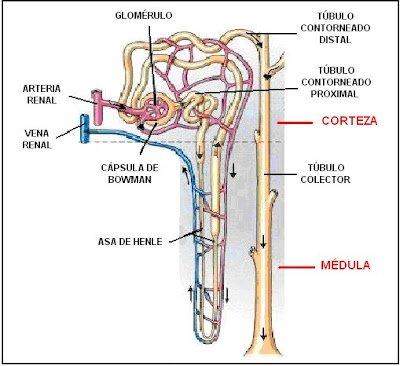
–Corteza: de color amarillento, se sitúa por debajo de la cápsula de tejido conectivo y se dispone en forma de arco. La corteza recibe más del 90% del flujo sanguíneo que llega al riñón. Tiene por función la filtración y la reabsorción de sangre.
–Médula: es el lugar donde se produce la orina. La médula renal, de color rojizo, se dispone en la parte profunda de la corteza y presenta estructuras llamadas pirámides de Malpighi, similares a conos invertidos. Los vértices de cada pirámide desembocan en una formación denominada cáliz menor. A su vez, todos los cálices menores en cantidad de 8-18, convergen en 2-3 cálices mayores que vacían la orina en la pelvis renal.
–Pelvis renal: tiene forma de embudo. La función de la pelvis renal es reunir toda la orina formada y conducirla hacia los uréteres.
Los riñones son los encargados de filtrar la sangre para liberarla de desechos tóxicos como la urea y la creatinina, y de sales y minerales en exceso. Ambos riñones filtran alrededor de 400 litros de sangre por día que producen 1,5-2 litros de orina, dependiendo de las condiciones de cada individuo.
Las funciones que tienen los riñones son:
- -Excretar desechos del metabolismo celular por medio de la orina.
- -Regular la homeostasis, es decir, controlar el medio interno para que se mantengan condiciones estables y constantes para un efectivo metabolismo celular.
- -Controlar el volumen de líquidos intersticiales.
- -Producir orina.
- -Regular la reabsorción de electrolitos (iones de cloro, sodio, potasio, calcio, etc.).
- -Segregar hormonas como la eritropoyetina y renina. La eritropoyetina regula la producción de glóbulos rojos (eritropoyesis), que tiene lugar en la médula ósea de los huesos largos, las costillas y el hueso del esternón. La renina actúa ante la caída del volumen sanguíneo o en la disminución del sodio corporal, hechos que traen aparejado una disminución de la presión arterial.
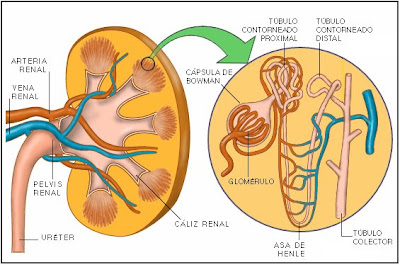
Estructura interna del riñón

ANATOMÍA DEL NEFRÓN
El nefrón es la unidad estructural y funcional de los riñones. Cada riñón posee alrededor de un millón de nefrones distribuidos en la corteza y la médula. El nefrón está compuesto por dos partes, el corpúsculo renal o de Malpighi y los túbulos renales.
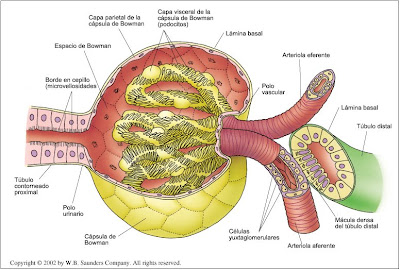
CORPÚSCULO RENAL
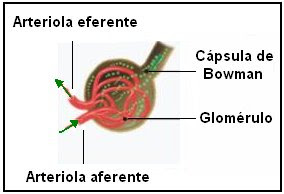
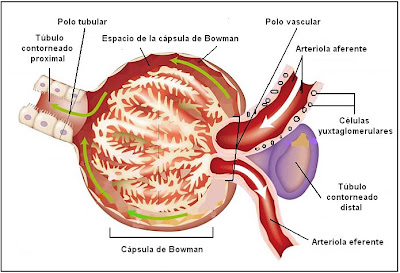
Se ubica en la corteza renal. Está constituido por el glomérulo y la cápsula de Bowman.
El glomérulo, contenido dentro de la cápsula de Bowman, se forma de la siguiente manera: la arteria renal, que lleva sangre oxigenada a los riñones, se ramifica hasta formar la arteriola aferente y penetra por el polo vascular del corpúsculo hacia la cápsula de Bowman. En su interior se forman miles de capilares que se disponen en forma de ovillo.
Estos capilares, que poseen la mayor permeabilidad de todos los capilares existentes en el organismo, se van uniendo en su trayecto hasta formar la arteriola eferente, que sale del glomérulo por el mismo polo vascular. Una nueva ramificación capilar tiene lugar alrededor de los túbulos renales, donde se forman los capilares peritubulares, que en su recorrido irán aumentando de diámetro hasta formar las vénulas, que se conectan con la vena renal de cada riñón. Las venas renales derecha e izquierda se unen a la vena cava inferior. Cabe señalar que a diferencia de los que sucede con las redes capilares de todos los tejidos, en que una red capilar arterial deriva en una red capilar venosa, solamente en los glomérulos de los nefrones se forma una segunda red capilar arterial precedida por otra.
La cápsula de Bowman está formada por una delgada capa de células endoteliales. Se ubica en el extremo ciego de los túbulos y encierra al glomérulo. Entre la cápsula de Bowman, que tiene forma de copa, y el glomérulo se encuentra el espacio de Bowman.
Ya se dijo que el corpúsculo renal tiene un polo vascular, donde penetra la sangre a través de la arteriola aferente y sale por la arteriola eferente. En el otro extremo se ubica el polo tubular, por donde sale el filtrado hacia los túbulos renales.
La función de cada corpúsculo renal es filtrar la sangre para su purificación, reabsorbiendo todas las sustancias necesarias para el organismo y excretando todos los desechos a través de la orina. Estas funciones están reguladas por el sistema endócrino mediante las hormonas antidiurética, aldosterona y paratiroides.
TÚBULOS RENALES
La cavidad de la cápsula de Bowman se continúa con un túbulo largo y de trayecto sinuoso, el túbulo contorneado proximal. Luego sigue el asa de Henle, que es un túbulo recto con forma de U donde se diferencia una rama descendente y otra ascendente, y por último el túbulo contorneado distal, que desemboca en el túbulo colector y adopta un trayecto similar al proximal. La función que tienen los túbulos renales es transportar la orina y transformar su composición química hasta los túbulos colectores. Este conducto colector es común a varios nefrones y es donde se produce la concentración final de la orina por acción, como se expondrá más adelante, de la hormona antidiurética.
APARATO YUXTAGLOMERULAR
En algunas áreas de su recorrido, la arteriola aferente (la que penetra en el glomérulo) se adosa al túbulo contorneado distal. Esto produce una modificación en las células de ambas estructuras que da lugar al aparato yuxtaglomerular. Con el nombre de “mácula densa” se conoce a la modificación celular existente en el túbulo distal.
 En el aparato yuxtaglomerular se produce la renina, una enzima que actúa como hormona controlando la tensión normal de sangre. En los casos de un descenso del sodio corporal o ante la disminución del volumen de sangre circulante, por ejemplo en casos de hemorragias importantes, se produce una disminución de la presión sanguínea. El aparato yuxtaglomerular se activa rápidamente y comienza a segregar renina, que pasa de inmediato al torrente circulatorio. La renina actúa sobre una sustancia producida en el hígado, el angiotensinógeno, que es convertido en angiotensina I. Esta se transforma en angiotensina II, cuyo efecto es contraer los capilares sanguíneos y aumentar la concentración de aldosterona, una hormona producida por las glándulas suprarrenales que retiene sodio y agua. La reabsorción de sodio, que se produce en los túbulos contorneados distales de los nefrones, produce arrastre de agua y aumento de la volemia. Por el contrario, un aumento de la tensión arterial o de la oferta de sodio tubular hace disminuir la secreción de renina.
En el aparato yuxtaglomerular se produce la renina, una enzima que actúa como hormona controlando la tensión normal de sangre. En los casos de un descenso del sodio corporal o ante la disminución del volumen de sangre circulante, por ejemplo en casos de hemorragias importantes, se produce una disminución de la presión sanguínea. El aparato yuxtaglomerular se activa rápidamente y comienza a segregar renina, que pasa de inmediato al torrente circulatorio. La renina actúa sobre una sustancia producida en el hígado, el angiotensinógeno, que es convertido en angiotensina I. Esta se transforma en angiotensina II, cuyo efecto es contraer los capilares sanguíneos y aumentar la concentración de aldosterona, una hormona producida por las glándulas suprarrenales que retiene sodio y agua. La reabsorción de sodio, que se produce en los túbulos contorneados distales de los nefrones, produce arrastre de agua y aumento de la volemia. Por el contrario, un aumento de la tensión arterial o de la oferta de sodio tubular hace disminuir la secreción de renina.
FISIOLOGÍA DEL NEFRÓN
Cuando la sangre llega a los glomérulos de los riñones, una parte del componente plasmático abandona la circulación capilar para ingresar en los nefrones. En su recorrido por los túbulos, ese filtrado retendrá las sustancias de desecho que más tarde se transformará en la orina y hará retornar nuevamente a la sangre los componentes útiles al organismo.
FORMACIÓN DE LA ORINA
La formación de orina por parte de los riñones consta de tres procesos: filtración glomerular, reabsorción tubular y secreción tubular.
–Filtración glomerular
Tal como fue mencionado en párrafos anteriores, los glomérulos funcionan como filtros de sangre, es decir, tanto el agua como los desechos metabólicos y algunas sales minerales abandonan los capilares glomerulares y se dirigen hacia el espacio de la cápsula de Bowman para luego arribar a los túbulos renales. Como el flujo de sangre que ingresa al corpúsculo renal vía arteriola aferente soporta una gran resistencia debido a la disposición en ovillo de los capilares glomerulares, la sangre empieza a filtrarse. Ello significa que sustancias de bajo peso molecular como el agua, algunos aminoácidos, glucosa, sales minerales y sustancias nitrogenadas de desecho como urea, creatinina, ácido úrico y amoníaco abandonan en forma pasiva los capilares arteriales y se depositan en la cápsula de Bowman. Hay que notar que así como fueron eliminados de la circulación los desechos tóxicos, también lo han hecho sustancias necesarias para el organismo como las sales, glucosa y aminoácidos, entre otras. Las moléculas pesadas como proteínas, lípidos y células de la sangre no son filtradas. Los riñones filtran alrededor de 125 mililitros por minuto, lo que hace un total de 180 litros diarios.
-Reabsorción tubular
Las células que forman el epitelio tubular se encargan de recuperar las sustancias útiles que escaparon por filtración glomerular. La reabsorción tubular se lleva a cabo en todo el sistema tubular, es decir, en los túbulos contorneados proximal y distal, en el asa de Henle y aún en los túbulos colectores. Este proceso se realiza por transporte activo o por difusión simple (transporte pasivo) a favor del gradiente de concentración. En los casos en que las sustancias por reabsorberse sobrepasan la capacidad de reabsorción de los túbulos, son eliminadas por la orina.
-Secreción tubular
Así como las células que forman el epitelio tubular recuperan las sustancias útiles mediante la reabsorción, también se encargan del pasaje de sustancias hacia la luz de los túbulos. La secreción tubular implica también el paso de dichos componentes desde los capilares peritubulares hacia los túbulos. La secreción tubular se realiza tanto por transporte activo como por difusión simple. Las sustancias que se secretan son hidrogeniones (H+), amoníaco (NH3) y amonio (NH4+).
PASAJE DE SUSTANCIAS EN EL TÚBULO CONTORNEADO PROXIMAL
En el túbulo contorneado proximal son reabsorbidos a la circulación sanguínea alrededor del 50-60% del agua filtrada, iones de sodio, cloro, calcio, bicarbonato y magnesio, toda la glucosa y la mayoría de los aminoácidos. Gracias a ese importante volumen recuperado es posible mantener el líquido del espacio intersticial. Ante la eventualidad de que algunas proteínas se hayan filtrado en los glomérulos son reabsorbidas en este sector hacia la circulación sanguínea.
PASAJE DE SUSTANCIAS EN EL ASA DE HENLE
En este sector se recupera alrededor del 20% del agua filtrada y el 25% de los iones de cloro y de sodio filtrados en el glomérulo. La rama descendente del asa de Henle, que está conectada al túbulo contorneado proximal, es impermeable al sodio pero permeable al agua, con lo cual se produce su absorción hacia la circulación. La rama ascendente es muy permeable al sodio e impermeable al agua. El líquido que transita por la rama descendente se hace más concentrado debido a la importante reabsorción de agua que tiene lugar en este tramo. Al llegar a la rama ascendente y sufrir una reabsorción de sodio hacia el intersticio, pierde un poco esa tonicidad que traía desde el tramo anterior.
PASAJE DE SUSTANCIAS EN EL TÚBULO CONTORNEADO DISTAL
En esta parte tubular se reabsorbe hasta un 10% del sodio y cloro filtrados que no fueron absorbidos en el túbulo proximal. La absorción de cloro se realiza por difusión simple, mientras que el sodio se reabsorbe con gasto de energía mediante la bomba de sodio y potasio. Además, hay secreción de (H+) por transporte activo y de iones de potasio (K+) en forma pasiva debido a su elevada concentración intracelular. La actividad de reabsorción y secreción que tiene lugar en el túbulo distal produce una mayor concentración de la orina.
PASAJE DE SUSTANCIAS EN EL TÚBULO COLECTOR
Alrededor del 20% del agua filtrada en los glomérulos es reabsorbida en el túbulo contorneado distal y en el túbulo colector por la acción de la hormona antidiurética, encargada de aumentar la permeabilidad al agua en ambas estructuras tubulares. Determinadas situaciones hacen que el cerebro estimule la secreción de hormona antidiurética y disminuya la diuresis (emisión de orina), por ejemplo ante hemorragias profusas, cuadros de estrés o estados de emoción profunda. Por el contrario, es inhibida la acción de esta hormona ante la presencia de elevadas cantidades de alcohol en sangre, hecho que favorece la producción de orina. La falta de hormona antidiurética por trastornos a nivel central provoca grandes pérdidas de agua por la orina (poliuria), enfermedad conocida como diabetes insípida.
Resumiendo, los riñones no solo cumplen la importante misión de excretar del organismo las sustancias nitrogenadas de desecho por medio de la formación de orina, sino que también intervienen en el balance de líquidos, controlan las concentraciones de sales, mantienen el pH de la sangre, ayudan a conservar la tensión sanguínea normal y estimulan la producción de glóbulos rojos.
URÉTERES
Son conductos pares que se originan en la pelvis renal y trasladan la orina desde cada riñón hasta la vejiga urinaria. En una persona adulta los uréteres tienen una longitud de 25-35 centímetros y un diámetro de 3 milímetros. Se ubican en posterior del abdomen y descienden hacia la vejiga atravesando sus paredes en forma oblicua, desembocando en el trígono vesical a través de los orificios ureterales. Los uréteres poseen tres capas.
-Serosa (externa): formada por tejido conectivo que protege al órgano del resto de las vísceras.
-Muscular (media): con dos capas de músculo liso dispuestos en forma longitudinal y circular. Las capas musculares son responsables del avance de la orina en una sola dirección a través de movimientos peristálticos (de contracción y relajación).
-Mucosa (interna): cubierta por tejido epitelial estratificado.
 A nivel de los orificios ureterales existe un esfínter involuntario que regula el tránsito del flujo urinario en una sola dirección. No obstante, cuando la vejiga está llena, cada orificio ureteral se cierra gracias a la propia contracción muscular de la vejiga, evitando así el reflujo de orina hacia el riñón.
A nivel de los orificios ureterales existe un esfínter involuntario que regula el tránsito del flujo urinario en una sola dirección. No obstante, cuando la vejiga está llena, cada orificio ureteral se cierra gracias a la propia contracción muscular de la vejiga, evitando así el reflujo de orina hacia el riñón.
VEJIGA URINARIA
Es un órgano muscular hueco, de forma esférica cuando está llena (similar a un pomelo) y del tamaño de una ciruela de aspecto arrugado cuando está vacía, producto de la relajación de su musculatura. Tiene por función recibir la orina procedente de los uréteres, almacenarla momentáneamente y luego enviarla a la uretra para su excreción. La capacidad de la vejiga es de alrededor de 500 mililitros, aunque en condiciones extremas puede contener hasta dos litros.
En ambos sexos se ubica por detrás de la sínfisis púbica y por delante del recto. Además, en la mujer se localiza en la parte superior de la vagina y en el hombre en la parte superior de la próstata. Los dos orificios ureterales se ubican a unos 4 centímetros de la salida uretral, formándose una estructura triangular, el trígono vesical, en la zona media del piso de la vejiga. Alrededor del trígono se localiza el músculo detrusor, que al contraerse expulsa la orina hacia la uretra. Posee un esfínter vesical (o uretral interno) de fibras musculares lisas. Se ubica en el cuello y es involuntario.
La vejiga está formada por tres capas, una serosa externa, una muscular y una mucosa.
-Serosa: de tejido conectivo, está cubierta en parte por el peritoneo parietal.
-Muscular: formada por tres capas de músculo liso, dos de fibras longitudinales y una de fibras circulares en el medio de ambas.
-Mucosa: en contacto con la orina. Está formada por epitelio estratificado adaptado para resistir la acidez de la orina.
URETRA
Es un conducto que comienza en la cara inferior de la vejiga y termina en una abertura llamada meato urinario. En su origen está el ya mencionado esfínter uretral interno o esfínter vesical. Rodeando a este esfínter se ubica el esfínter uretral externo, voluntario y de fibras musculares estriadas. El cierre de la uretra es controlado por ambos esfínteres. La uretra está formada por dos capas, una muscular (externa) y una mucosa (interna). La uretra tiene por función transportar la orina desde la vejiga hacia el exterior por medio de la micción. En el hombre sirve además para el pasaje de semen en la eyaculación.
URETRA FEMENINA
Posee una longitud de 3-4 centímetros. Desemboca en la entrada de la vagina a través del meato uretral, a dos centímetros detrás del clítoris.
URETRA MASCULINA
Tiene una longitud aproximada de 20 centímetros. De acuerdo a su trayecto, se distinguen tres porciones.
-Uretra prostática: es la parte de la uretra que atraviesa la próstata. Mide 3 centímetros y recibe el semen de los conductos prostáticos y de los conductos deferentes.
-Uretra membranosa: es un corto canal de 1-2 centímetros de longitud donde se encuentra el esfínter uretral externo que permite controlar el reflejo de la micción.
-Uretra peneana: también denominada uretra esponjosa, tiene 15 centímetros de largo. Se proyecta por la cara inferior (ventral) del pene y termina en el meato urinario externo.
COMPOSICIÓN DE LA ORINA
Es un líquido transparente, de color ámbar y olor característico. Contiene residuos sólidos disueltos en un 95-96% de agua. Dentro de los desechos nitrogenados, la mitad corresponde a la urea y el resto a amonios, creatinina y ácido úrico. Además posee cloruros, fosfatos, sulfatos, ácido ascórbico, sodio y potasio entre otros. En condiciones normales, la orina es estéril y no posee glucosa, proteínas, lípidos, bilirrubina, glóbulos rojos ni restos de sangre. El pH normal de la orina (medida de la acidez o alcalinidad) se ubica entre 5 y 7, dependiendo del tipo de alimentación.
REFLEJO DE LA MICCIÓN
Es el mecanismo por el cual se vacía la vejiga. Teniendo en cuenta la permanente filtración glomerular, por lo general se forma alrededor de 1-3 mililitros de orina por minuto, con lo cual cada 3 horas la vejiga contiene unos 200-500 mililitros. A partir de ese volumen comienzan a activarse los centros nerviosos y la necesidad de realizar la micción. Debido a las propiedades elásticas de la vejiga y a mecanismos nerviosos que evitan la contracción del músculo detrusor, la presión dentro de la vejiga se mantiene constante mientras se está llenando. Pero cuando la tensión de sus paredes sobrepasa el umbral normal aumenta la presión intravesical y se desencadena un reflejo nervioso que ocasiona deseos de orinar. Ese aumento de presión es recibido en el cuello de la vejiga y en el esfínter vesical. La orina es desalojada del organismo por la relajación (apertura) del esfínter uretral externo con participación del músculo detrusor de la vejiga, que se contrae.
La eliminación diaria de orina es de alrededor de 1,5 litros. Los bebés y niños pequeños, al no tener control de esfínteres, se orinan ni bien se llena la vejiga. Personas adultas con ciertos trastornos del sistema nervioso pueden presentar incontinencia urinaria (enuresis). El temor extremo y ciertas situaciones emocionales pueden ser motivo de enuresis pasajera.